НАРКОЗ — Большая Медицинская Энциклопедия
НАРКОЗ (narcosis; греч, nerke оцепенение, онемение +-osis; син. общая анестезия) — искусственно вызванный фармакологическим или электрическим путем глубокий сон (обратимое угнетение клеток центральной нервной системы), сопровождающийся выключением сознания, аналгезией, расслаблением скелетной мускулатуры и угнетением рефлекторной активности. В первоначальном значении термин «наркоз» подразумевал оцепенение.
История
Обезболивание при помощи различных одурманивающих средств (мандрагоры, белладонны, опия, индийской конопли и др.) было известно в Древнем Египте, Индии, Китае, Греции и Риме. Значительно позже (в 13—15 вв.) был открыт обезболивающий эффект этилового спирта, а также смеси опия со скополамином, к-рые наряду с использованием в мед. целях давали преступникам перед казнью. Однако научная история Н. начинается лишь в середине 19 в., когда на протяжении нескольких лет (с 1842 по 1847 г.) Лонг (С.

Фармакол, изыскания 60-х гг. привели к открытию и внедрению в клин, практику веществ с узконаправленным действием — мощных анальгетиков, нейролептиков, а также веществ с мультифокальным типом действия, больших и малых транквилизаторов, седативных препаратов, к-рые начали широко и успешно применять в анестезиологии. Использование многочисленных средств для Н. в сочетании с развитем методов искусственной вентиляции легких и интенсивной терапии обеспечило возможности для дальнейшего развития хирургии .
Теории наркоза
На протяжении всей научной истории Н. делались многочисленные попытки создать единую теорию Н., удовлетворительно объясняющую механизм его возникновения.
Рассмотрение основных теорий Н. показывает, что ни одна из них не способна удовлетворительно объяснить все наблюдаемые эффекты общей анестезии и, следовательно, механизмы возникновения Н. Однако оснований окончательно отвергать старые теории нет, т. к. липидная теория, напр., лучше коррелирует с представлением о минимальной альвеолярной концентрации анестетика, чем другие.
Однако оснований окончательно отвергать старые теории нет, т. к. липидная теория, напр., лучше коррелирует с представлением о минимальной альвеолярной концентрации анестетика, чем другие.
Коагуляционная теория. В 1864 г. Кюне (W. Kuhne), а в 1875 г. К. Бернар описали явление коагуляции протоплазмы клеток под действием паров эфира и хлороформа. К. Бернар высказал затем предположение о том, что именно обратимая коагуляция протоплазмы нервных клеток, возникающая под влиянием анестетиков, ответственна за развитие Н. Пытаясь объяснить физ.-хим. механизм Н., К. Бернар связывал его возникновение с изменением поверхностного натяжения, проницаемости клеточной мембраны, изменением вязкости протоплазмы и другими возможными эффектами, вызываемыми эфиром и хлороформом. Однако в последующем, в частности П. В. Макаровым, (1938), было показано, что при общей анестезии концентрация средства для Н. в клетке настолько мала, что не только не меняет коллоидного состояния ее протоплазмы, но даже не оказывает существенного влияния на внутриклеточное проведение возбуждения.
Липидная теория. В 1866 г. Германн (Hermann) высказал предположение, что Н. может быть результатом физического взаимодействия анестетических средств с внутриклеточными липидами. Утверждению этой точки зрения в значительной степени способствовало установление Г. Мейером и Овертоном (Ch. E. Overton) в 1899 и 1901 гг. (независимо друг от друга) факта прямой корреляции между выраженностью наркотического эффекта данного средства и его растворимостью в жирах. Была разработана теория распределения средства для Н. в жире и воде по степени его растворения в этих средах (так наз. коэффициент распределения масло/вода), согласно к-рой наркотическая сила вещества находится в прямой зависимости от величины этого коэффициента. Эта зависимость была убедительно подтверждена для жирорастворимых анестетиков Иджером (Е. I. Eger) с соавт, в 1965 г. Однако закономерности, постулируемые липидной теорией, справедливы лишь для соединений одного гомологического ряда— нециклических углеводородов и инертных газов и не распространяются на другие средства для Н.
Протеиновая теория. В 1904—1905 гг. Мур и Роаф (Moore, Roaf) установили, что нек-рые анестетические средства (напр., хлороформ, этилен, циклопропан) образуют с клеточными белками нестойкие хим. соединения или физические агрегаты. При этом степень связи этих соединений зависит от парциального давления наркотических средств в р-ре и, следовательно, определяет прямую зависимость глубины Н. от концентрации анестетика в организме. Однако точное значение связей анестетических средств с белками в механизме развития анестезии пока остается неясным.
Теория пограничного натяжения. Ряд веществ, прежде всего предельные углеводороды и спирты, обладают способностью снижать поверхностное натяжение жидкостей, в т. ч. и клеточных сред, в зависимости от силы своего наркотического эффекта (теория Траубе, 1904, 1913). Далее работами Клементса (J. A. Clements, 1962) установлено, что ингаляционные анестетики и нек-рые инертные газы способны сния^ать поверхностное натяжение липопротеиновых мембран легочных альвеол, причем этот эффект проявляется в прямой зависимости от силы наркотического действия вещества. Теория, основанная на эффекте изменения поверхностного натяжения и связанного с этим изменения проницаемости катионов через клеточную мембрану, также не имеет универсального значения, поскольку стало известно, что многие ингаляционные анестетики (напр., галоидсодержащие углеводороды) вообще не оказывают влияния на поверхностное натяжение, в то время как другие поверхностно-активные вещества (напр., соединения кремния) не обладают наркотическим эффектом.
Теория, основанная на эффекте изменения поверхностного натяжения и связанного с этим изменения проницаемости катионов через клеточную мембрану, также не имеет универсального значения, поскольку стало известно, что многие ингаляционные анестетики (напр., галоидсодержащие углеводороды) вообще не оказывают влияния на поверхностное натяжение, в то время как другие поверхностно-активные вещества (напр., соединения кремния) не обладают наркотическим эффектом.
Адсорбционная теория основана на том, что часть анестетического средства адсорбируется на поверхности клеточных мембран, причем степень угнетения функц, активности клетки, в т. ч. и нервной, находится в зависимости от числа молекул средства для Н., адсорбированного мембраной [Леве (S. Loewe), 1912]. Д. Н. Насонов и В. Я. Александров (1940) предложили понятие «адсорбционная блокада», имея в виду неспособность любой клетки связывать какие-либо вещества, т. е. полноценно участвовать в метаболических процессах, в присутствии средства для наркоза. О. Варбург (1914) предположил, что главным эффектом средства для Н., адсорбирующегося на поверхности клеточной мембраны, является угнетение ферментативной активности клетки. Теория имеет много исключений и не объясняет процессов, происходящих в клетке во время Н.
О. Варбург (1914) предположил, что главным эффектом средства для Н., адсорбирующегося на поверхности клеточной мембраны, является угнетение ферментативной активности клетки. Теория имеет много исключений и не объясняет процессов, происходящих в клетке во время Н.
Термодинамическая теория (или теория инертных газов). В 1939 г. Фергюсон (J. К. W. Ferguson) сформулировал положение о том, что наркотическая сила инертных газов и летучих анестетиков пропорциональна парциальному давлению их паров. На этом основании было сделано заключение о том, что Н. представляет собой результат физического, а не химического взаимодействия между нервной клеткой и анестетиком, поскольку при этом взаимодействии более важным оказывается общий эффективный объем молекул анестетика, а не их число. Эта теория не объясняет конкретных механизмов изменения функц, активности клетки в состоянии Н.
Теория водных микрокристаллов. Попытки раскрыть механизм Н. выразились также в изучении физ.-хим.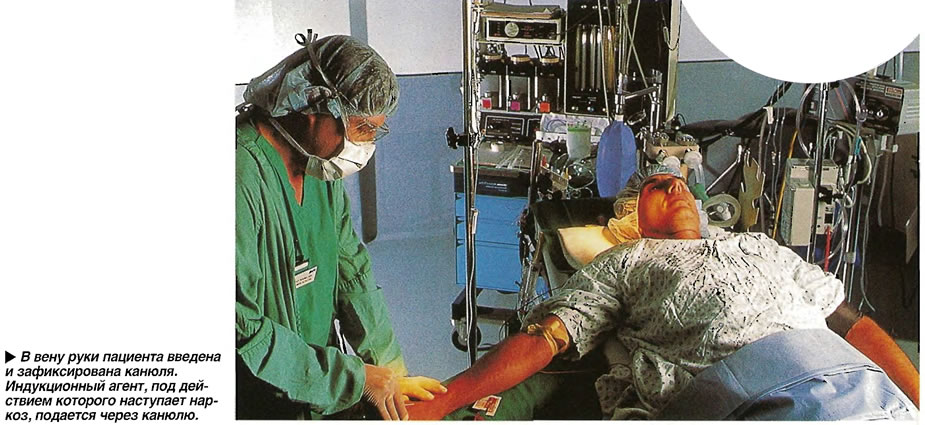 взаимодействий между анестетиком и протоплазмой клетки. На основании рент-геноструктурного анализа (см.) было установлено, что атомы и молекулы ряда инертных газов, а также этана, циклопропана, хлороформа и др. образуют в водных р-рах микрокристаллы в форме различных многогранников, в к-рых молекулы воды, соединенные водородными связями, оказываются, по мнению Клауссена (Claussen, 1951), Л. Полинга (1961), сгруппированными молекулами различных инертных газов и анестетических средств, удерживаемых в центре этих кристаллов при помощи сил Ван-дер-Ваальса. Отчетлива и другая закономерность — зависимость этого эффекта от температуры. Поскольку при температуре тела возможность образования водных микрокристаллов практически исключается, Л. Полинг указал на роль в этом процессе друг
взаимодействий между анестетиком и протоплазмой клетки. На основании рент-геноструктурного анализа (см.) было установлено, что атомы и молекулы ряда инертных газов, а также этана, циклопропана, хлороформа и др. образуют в водных р-рах микрокристаллы в форме различных многогранников, в к-рых молекулы воды, соединенные водородными связями, оказываются, по мнению Клауссена (Claussen, 1951), Л. Полинга (1961), сгруппированными молекулами различных инертных газов и анестетических средств, удерживаемых в центре этих кристаллов при помощи сил Ван-дер-Ваальса. Отчетлива и другая закономерность — зависимость этого эффекта от температуры. Поскольку при температуре тела возможность образования водных микрокристаллов практически исключается, Л. Полинг указал на роль в этом процессе друг
Внутривенный наркоз
Для внутривенного наркоза наиболее широко применяют тионентал-натрий (пентотал-иатрий) и гексенал (эвипан-натрий).Тиопентал-натрий и гексенал выпускают по 1 г в герметично закрытых флаконах. Растворы этих барбитуратов должны быть севершенно прозрачными. Подкожное и внутримышечное введение препаратов вызывает умеренную болезненность.
Растворы этих барбитуратов должны быть севершенно прозрачными. Подкожное и внутримышечное введение препаратов вызывает умеренную болезненность.
Внутривенный наркоз может быть самостоятельным и вспомогательным. Чаще он применяется как вводный наркоз или как дополнительный при другом виде обезболивания.
При внутривенном введении общая доза тиопентал-натрия не должна превышать 1 г. Только в отдельных случаях, при условии дробного или капельного введения, она может быть превышена опытным наркотизатором. Продолжительность наркоза при фракционном внутривенном введении до 1 г тиопентал-патрия — от 10 до 60 мин, наиболее часто — от 20 до 30 мин. При внутримышечном, прямокишечном к внутрибрюшинпом введении доза тиопентал-натрия может быть увеличена до 1,5 г.
За 40—50 мин до внутривенного наркоза подкожно вводят 1 мл 1%-ного морфина или 1 мл 2%-ного пантопона с 1 мп. 0,1%-ного атропина или 0,05%-ного скополамина. Хороший эффект преднаркозной подготовки во многих случаях достигается нейроплегической смесью. Тиопентал-натрий значительно возбуждает блуждающий нерв, поэтому атропин или скополамин нужно вводить перед наркозом обязательно.
Тиопентал-натрий значительно возбуждает блуждающий нерв, поэтому атропин или скополамин нужно вводить перед наркозом обязательно.
Растворы тиопентал-натрия и гексепала готовят непосредственно перед введением. В качестве растворителя применяют дистиллированную воду, физиологический раствор или 5%-ный раствор глюкозы.
При вводном наркозе медленно, в течение 2—3 мин, вводят 15—20 мл 2,0%-ного раствора препарата. При самостоятельном внутривенном наркозе растворы препаратов вначале, до засыпания наркотизируемого, вводят непрерывно, медленно. Для этого обычно требуется 0,3—0,4 г. Остальные 0,7—0,6 г вводят фракционно по мере надобности через ту же иглу.
Легче управлять капельным внутривенным наркозом, для которого обычно используют 1%-ный раствор барбитурата. Скорость введения в начале наркоза составляет 80—100 капель в минуту. После засыпания наркотизируемого количество капель уменьшают до 20—30. В дальнейшем скорость введения регулируют по клиническим признакам течения наркоза.
Хирургическая стадия наркоза наступает обычно через 1—3 мин. При этом лицо оперируемого остается обычного цвета или слегка бледнеет, мышцы расслаблены. Двигательные реакции при оперативном вмешательстве выражены слабо или отсутствуют. Зрачки умеренно сужены, вяло реагируют на свет. Роговичный рефлекс нередко сохранен. Дыхание спокойное, неглубокое. Рефлексы с гортани и трахеи не угнетены. Пульс в большинстве случаев несколько учащается. Артериальное давление, как правило, снижается на 10—20 мм рт. ст., а иногда не изменяется или несколько повышается. Венозное давление у 80% наркотизируемых удерживается па нормальных цифрах, а у 20% — незначительно снижается.
При барбитуровом наркозе необходимо следить за цветом кожи лица и дыханием оперируемого. Резкая бледность или цианотичность свидетельствуют о передозировке. Более грозный признак передозировки — угнетение дыхания, которое может быстро прогрессировать до полного паралича функций дыхательного центра. Для облегчения наблюдения за дыханием к верхней губе прикрепляют кусок пушистой ваты, колеблющейся от дыхания наркотизируемого. Вслед за угнетением дыхания вскоре наступает падение сердечной деятельности.
Вслед за угнетением дыхания вскоре наступает падение сердечной деятельности.
Опасность дыхательной недостаточности, угнетения дыхательного центра и других расстройств при барбитуровом наркозе становится значительно меньше, если наркоз проводить с ингаляцией кислорода.
При появлении признаков передозировки — угнетения дыхательного центра — нужно прекратить введение барбитурата, немедленно применить вспомогательное или искусственное дыхание, внутривенно ввести лобелии, кофеин, кордиамин, эфедрин. Искусственное дыхание является решающим фактором лечения при отравлении барбитуратами (передозировке).
Лучше всего в таких случаях сделать интубацию и провести искусственную вентиляцию легких кислородом с помощью какого-либо дыхательного или наркозного аппарата. Однако последнего под руками может и не быть. В такой ситуации может спасти больного и выручить врача искусственное дыхание «рот в рот» или «рот в нос», являющееся наиболее эффективным из всех способов неаппаратного искусственного дыхания. Для проведения дыхания таким способом голову спасаемого запрокидывают кзади так, чтобы подбородок и шея находились на одной линии.
Для проведения дыхания таким способом голову спасаемого запрокидывают кзади так, чтобы подбородок и шея находились на одной линии.
Правой рукой анестезист или иное оказывающее помощь лицо держит голову больного за височные области и верхнюю челюсть. Сделав глубокий вдох, врач плотно прижимает рот ко рту или к носу пораженного и вдувает выдыхаемый воздух в легкие спасаемого. Если дыхание через рот не получается, то надо попробовать сделать то же самое через нос. Если и в этом случае вдувание встречает сопротивление и не приводит к отчетливым движениям грудной клетки и передней брюшной стенки спасаемого, то причину нужно искать или в неправильном положении головы, пли в нарушении проходимости воздухоносных путей рвотной или регургитационной массой, зубным протезом и др. Необходимо быстро устранить причину непроходимости и продолжить искусственное дыхание.
Еще более эффективным искусственное дыхание оказывается, если его производить ртом через трубку, введенную пострадавшему в трахею через нос или рот. Если трубку в трахею ввести не удается, то искусственное дыхание может быть осуществлено ртом через трубку или воздуховод, введенные в глотку через нос или рот, или через наркозную маску от аппарата, наложенную на лицо пострадавшего.
Если трубку в трахею ввести не удается, то искусственное дыхание может быть осуществлено ртом через трубку или воздуховод, введенные в глотку через нос или рот, или через наркозную маску от аппарата, наложенную на лицо пострадавшего.
Исследования показали, что дыхание «рот в рот» поддерживает насыщение крови кислородом иа достаточном уровне и в необходимом количестве выводит углекислоту.
Описанным методом искусственного дыхания должен владеть каждый медицинский работник, а не только анестезист, так как во многих случаях (при удушении, электротравме, отравлении и других травмах) таким путем можно спасти пораженного.
Внутрикостный барбитуровый наркоз в сущности является как бы разновидностью внутривенного, так как раствор препарата, введенный в губчатое вещество кости, очень быстро проникает в венозную систему. Эта методика наркоза может быть с успехом применена в тех случаях, когда по каким-либо причинам затруднено или невозможно внутривенное введение барбитурата. Такими причинами могут быть обширные ожоги и другие поражения конечностей, отсутствие видимых подкожных вен у пораженных при тяжелом шоковом состоянии или при избыточно развитом подкожном жире и др.
Такими причинами могут быть обширные ожоги и другие поражения конечностей, отсутствие видимых подкожных вен у пораженных при тяжелом шоковом состоянии или при избыточно развитом подкожном жире и др.
После обезболивания 0,5%-ным новокаином кожи и надкостницы па месте пункции в губчатое вещество кости (верхний метафкз большеберцовой кости, мыщелки бедра, подвздошная кость, грудина и др.) вводят толстую иглу с хорошо подогнанным мандреном. Через иглу медленно, как к в вену, вводят 2%-ный раствор тиопентал-натрия. Дозировка препарата, продолжительность и клиника наркоза те же, что и при внутривенном наркозе. Внутрикостная инъекция барбитурата обычно болезненна. Поэтому через иглу в губчатое вещество кости предварительно следует медленно ввести 10—15 мл 1%-ного раствора новокаина.
Абсолютных противопоказаний к барбитуровому наркозу нет. Однако с особой осторожностью и в небольших дозах следует применять тиопентал-натрий и гексенал у поряженных с большой кровопотерей и ожогами.
Недостатком всех видов внутривенного наркоза является относительно малая управляемость им. Однако в специальных условиях (па подводных лодках и при работе в других подобных ситуациях), когда по соображениям защиты атмосферы от загрязнения летучими наркотиками или из-за взрывоопасности нельзя применить ингаляционный наркоз, внутривенный наркоз в руках специально подготовленного врача может обеспечить благополучное выполнение операции, особенно при сочетании с ингаляцией кислорода.
А.Н. Беркутов
Опубликовал Константин Моканов
Какие существуют виды наркозов при операции и способы их введения
Каждый человек, который собирается ложиться на операционный стол, неоднократно задумывался о том, какие виды анестезии существуют и какой лучше выбрать для себя. В современной анестезиологии существует очень много способов обезболивания. Каждый из них имеет свои отрицательные и положительные стороны, показания и противопоказания. Любая операция, которая проводится под анестезией, является риском для пациента и врача.
Наркозом называют введение организма человека в такое состояние, когда отключается сознание, расслабляются все группы мышц, снижаются рефлексы, и отключается чувствительность к боли.
Виды наркоза
В современной медицине анестезия разделяется на виды. Классификация зависит от того, каким методом вводится наркотическое анальгезирующее вещество. Существуют следующие виды:
- Комбинированный наркоз.
- Неингаляционное общее обезболивающее.
- Ингаляционная общая анестезия.
- Местное обезболивание.
Разновидности местной анестезии
Выделяет такие виды местной анестезии, как:
- Внутривенная под жгутом.
- Внутрикостная.
- Каудальная.
- Спинальная.
- Эпидуральная.
- Плексусная.
- Проводниковая.
- Инфильтрационная.
- Терминальная.
Способы введения обезболивания
Местным обезболиванием является обратимая временная ликвидация чувствительности нервных окончаний в нужной части тела человека к болевым раздражителям. У этого наркоза существует множество плюсов:
У этого наркоза существует множество плюсов:
- Меньше противопоказаний, чем у иных методов обезболивания.
- Возможность амбулаторно проводить операцию.
- По окончании действия препарата почти нет негативных последствий.
- В наблюдении за пациентом нет необходимости.
- Отсутствует подготовка к обезболиванию.
Регионарная анестезия
Даный вид проводится, когда нужно с какой-то определённой типографической зоны снять чувствительность, а общий наркоз противопоказан или нецелесообразен. Больному при этой анестезии сохраняется дыхание и сознание, в конкретном сплетении нервов или в одном нерве выключается проводимость болевых ощущений, достигается эффект обезболивания.
Эта анестезия может быть самой безопасной при проведении операций, со стороны сохранения жизненно важных функций у возрастных пациентов или больных с тяжёлой соматической сопутствующей болезнью.
К этой группе относятся:
- Спинномозговая анестезия.
 Вещество вводят в субарахноидальное пространство спинного мозга, под твёрдую оболочку. При введении препарата происходит полное мышечное расслабление и потеря болевой чувствительности нижней части тела. Нижними конечностями человек пошевелить не может. При неправильно проведеной процедуре возможны негативные последствия.
Вещество вводят в субарахноидальное пространство спинного мозга, под твёрдую оболочку. При введении препарата происходит полное мышечное расслабление и потеря болевой чувствительности нижней части тела. Нижними конечностями человек пошевелить не может. При неправильно проведеной процедуре возможны негативные последствия. - Эпидуральный наркоз. Препарат вводится над твёрдой оболочкой спинного мозга под надкостницу. Обезболивание происходит благодаря блокаде спинномозговых корешков. При неправильно проведённой технике обезболивания негативных последствий не наблюдается.
Ингаляционное обезболивание
К этому типу относят эндотрахеальный и масочный вид наркозов. Потеря сознания при анестезии достигается при введении в дыхательные пути наркотических летучих веществ — закись азота, фторотан, эфир.
При введении ингаляционного наркоза выделяют 4 стадии:
- Общее обезболивание. Больной ещё при сознании, а болевая чувствительность отсутствует.
 Все рефлексы затормаживаются, и пациент с трудом отвечает на вопросы. Стадия длится от 3 до 5 минут. Возможно проводить быстрые вмешательства (вскрытие абсцессов и флегмона), а также проводят диагностические процедуры.
Все рефлексы затормаживаются, и пациент с трудом отвечает на вопросы. Стадия длится от 3 до 5 минут. Возможно проводить быстрые вмешательства (вскрытие абсцессов и флегмона), а также проводят диагностические процедуры. - Возбуждение. Подкорковые процессы возбуждаются, а коры головного мозга затормаживаются. Несмотря на то что сознание отсутствует, больной может пытаться встать и находиться в возбуждённом состоянии. Проводить вмешательства на этой стадии запрещено, стоит вводить препараты дальше, чтобы усилить глубину сна.
- Хирургическая стадия. Сердечные сокращения и дыхание находятся в норме, больной без сознания и спокоен. Именно на этой фазе производят все необходимые хирургические операции. Опасна эта стадия тем, что может остановиться сердцебиение и дыхание, а в коре головного мозга развиваются необратимые последствия, если человек в этом состоянии пребывает долго. За жизненными показателями человека необходимо вести постоянный контроль.

- Пробуждение. Когда медикамент прекращают вводить, то его концентрация в крови становится меньше. После этого человек просыпается, и все стадии проходят в обратном порядке.
Масочный общий наркоз
Применяется этот тип общей анестезии при введении больного в более глубокий сон и коротких оперативных вмешательствах. Больному запрокидывают голову и надевают маску так, чтобы она прикрывала носовую и ротовую полость. После этого пациента просят сделать несколько глубоких вдохов. Человек быстро засыпает под влиянием наркотических веществ. Чтобы прекратить наркоз, следует прекратить подачу медикамента. Отрицательные последствия, которые проявляются плохим самочувствием, проходят в скором времени.
Эндотрахеарный и фторотановый
При эндотрахеарном способе наркотическое средство в организм поступает с помощью специальной трубки, которая вводится в трахею. Применяется этот способ чаще остальных, так как проходимость дыхательных путей остаётся свободной. При этом открывается доступ к голове, лицу и шее. Использование этого метода в хирургии даёт возможность долгого проведения операции без отрицательных последствий.
При этом открывается доступ к голове, лицу и шее. Использование этого метода в хирургии даёт возможность долгого проведения операции без отрицательных последствий.
Фторотан — наркотическое вещество сильного действия, которое позволяет быстро ввести человека в необходимую глубину наркоза. При использовании этого способа происходит быстрое наступление сна, легко регулируется его глубина, стадии возбуждения нет, из состояния наркоза человек выводится быстро.
Но несмотря на множество положительных качеств, в современной практике эта анестезия практически не используется. А всё из-за отрицательного влияния на гемодинамику фторотана. Он расширяет сосуды и понижает сократительную способность сердечной мышцы. Из-за этого возможно резкое падение артериального давления. Фторотан отрицательно влияет и на печень.
Рауш-наркоз и внутривенный (неингаляционный)
Это разновидность наркоза ингаляционного. В современной практике анестезиологами не применяется.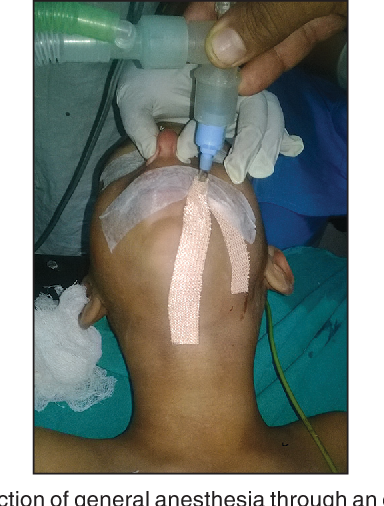 В этом методе применялась маска с парами хлорэтилена. Возможно было применение марли с жидкостью эфира, которая подносилась к носу. Продолжительность наркоза не должна была превышать 5 минут. Пациент быстро просыпался и испытывал сильное недомогание после пробуждения. Именно поэтому прекратили применять такой наркоз.
В этом методе применялась маска с парами хлорэтилена. Возможно было применение марли с жидкостью эфира, которая подносилась к носу. Продолжительность наркоза не должна была превышать 5 минут. Пациент быстро просыпался и испытывал сильное недомогание после пробуждения. Именно поэтому прекратили применять такой наркоз.
Общий внутренний наркоз перед ингаляционными методами имеет ряд преимуществ. Отключение при этом виде анестезии быстро наступает, а стадия возбуждения отсутствует. Но при использовании этого способа в отдельности эффект анестезии кратковременный. Именно по этой причине внутренний наркоз чаще всего делается с ингаляционным. Интубируют пациента только после начала воздействия неингаляционного способа. Препаратами для внутреннего наркоза являются медикаменты группы барбитуратов — тиопентал-натрий и гексенал.
Бывают ли осложнения
Во время наркоза осложнения могут быть связаны с техникой проведения наркоза или влиянием наркотических средств на жизненно важные органы.
Одним из возможных осложнений является рвота. На её фоне опасна аспирация — попадание содержимого желудка в бронхи и трахеи. В результате может нарушаться дыхание с последующей гипоксией — синдром Мендельсона.
Осложнения со стороны дыхательных путей может связываться с их проходимостью.
Осложнения при интрубации трахеи группируются таким образом:
- Перегиб или выхождение интрубационной трубки из трахеи.
- Введение в правый бронх интрубационной трубки.
- Введение в пищевод интрубационной трубки.
- Повреждение голосовых связок.
- Повреждение клинком лар
Общая анестезия — Вся правда о наркозе
Общая анестезия (общий наркоз) относится к одному из самых сложных типов анестезии. Главным отличием общей анестезии (наркоза) от других видов обезболивания является выключение сознания пациента. Общая анестезия обеспечивает анальгезию (Вы не чувствуете боли), амнезию (кроме временной утраты сознания у Вас еще будут отсутствовать воспоминания о самой операции), а также релаксацию (расслабление мышц вашего тела).
Наркоз – это по своей сути очень глубокий сон, вызванный искусственно с помощью специальных лекарственных средств (препаратов для наркоза).
Общая анестезия
Синонимами термина «общая анестезия» являются такие употребляемые слова и словосочетания, как наркоз, общее обезболивание, наркоз общий, ингаляционный наркоз, эндотрахеальный наркоз, внутривенный наркоз, общий наркоз. Подробнее об этих разновидностях наркоза читайте в разделе «Виды общей анестезии». Следует отметить, что термин «общий наркоз» является по своей структуре грамматически неправильным, поэтому его не следует применять.
Общая анестезия по своей важности представляет собой главный раздел той длинной цепочки, которая называется анестезиологическим обеспечением оперативного вмешательства.
Анестезиолог выполняет интубацию трахеи
Лекарственные препараты, используемые для анестезии, называются анестетиками. Как правило, общая анестезия начинается и поддерживается посредством подачи пациенту внутривенных препаратов, которые вводятся внутривенно через венозный катетер («внутривенный наркоз»), ингаляционных лекарств, где специальный газ вдыхается Вами через дыхательный аппарат («эндотрахеальный наркоз», «ингаляционный наркоз») или их комбинацией. Глубина общего наркоза (она же глубина выключение сознания) модифицируется изменением подаваемой дозы анестетиков в зависимости от этапа анестезии и операции, а также в зависимости от общего состояния пациента. Так, более травматичные и болезненные этапы оперативного вмешательства требуют большей глубины анестезии. В конце операции анестезиолог полностью прекращает подачу лекарств, концентрация анестетиков в головном мозге начинает непрерывно снижаться, после чего происходит процесс возвращения сознания вплоть до его полного восстановления.
Как правило, общая анестезия начинается и поддерживается посредством подачи пациенту внутривенных препаратов, которые вводятся внутривенно через венозный катетер («внутривенный наркоз»), ингаляционных лекарств, где специальный газ вдыхается Вами через дыхательный аппарат («эндотрахеальный наркоз», «ингаляционный наркоз») или их комбинацией. Глубина общего наркоза (она же глубина выключение сознания) модифицируется изменением подаваемой дозы анестетиков в зависимости от этапа анестезии и операции, а также в зависимости от общего состояния пациента. Так, более травматичные и болезненные этапы оперативного вмешательства требуют большей глубины анестезии. В конце операции анестезиолог полностью прекращает подачу лекарств, концентрация анестетиков в головном мозге начинает непрерывно снижаться, после чего происходит процесс возвращения сознания вплоть до его полного восстановления.
После приезда в операционную анестезиолог проведет ряд стандартных общих мероприятий (пункирует периферическую вену, начнёт мониторинг работы сердца и дыхания), выполняемых рутинно, в независимости от типа выбранной анестезии.
Начало наркоза
После этого анестезиолог поднесет к Вашему лицу специальную маску и попросит спокойно дышать через неё и… Вы уснёте. Следующее, что Вы будите помнить – это уже то, как проснулись в операционной после завершения операции.
Несмотря на то, что все события, происходящие во время наркоза, не будут доступны Вашему сознанию, мы все же хотим рассказать Вам об одном очень важном аспекте общей анестезии – обеспечении проходимости дыхательных путей. Это нужно для того, чтобы минимизировать и сгладить Ваше возможное смятение от ощущения нахождения инородного тела в дыхательных путях, которое может возникнуть при еще неполном пробуждении от наркоза.
Общая анестезия (общий наркоз), как правило, требует обеспечения проходимости дыхательных путей. Чаще всего это необходимо, если существует риск аспирации (попадания желудочного содержимого в легкие) или операция длительна по своей продолжительности.
Интубационная трубка — надежность дыхания при наркозе
Для этих целей врач-анестезиолог чаще всего используются два вида устройств – интубационная трубка или ларингеальная маска. Эти устройства устанавливаются в дыхательные пути, когда пациент уже полностью заснул и находится в анестезии, так как это очень болезненная процедура.
Интубация трахеи – важный этап наркоза
Процедура установки интубационной трубки в дыхательные пути называется интубацией трахеи.
Ларингоскоп – важный атрибут анестезиолога
Для её выполнения требуется наличие ларингоскопа – специального прибора, с помощью которого врач-анестезиолог находит вход в гортань.
Ларингеальные маски
В некоторых случаях для обеспечения во время общего наркоза свободного дыхания может использоваться другое приспособление – ларингеальная маска. Ларингеальная маска сделана из тонкого мягкого латекса. Коренным её отличием от интубационной трубки является то, что она располагается только глотке и не проникает в гортань, что предупреждает раздражением дыхательных путей, которое иногда случается при использовании интубационной трубки. Именно поэтому общий наркоз с ларингеальной маской переносится пациентами гораздо комфортнее, чем общая анестезия с применением интубационной трубки.
Ларингеальная маска сделана из тонкого мягкого латекса. Коренным её отличием от интубационной трубки является то, что она располагается только глотке и не проникает в гортань, что предупреждает раздражением дыхательных путей, которое иногда случается при использовании интубационной трубки. Именно поэтому общий наркоз с ларингеальной маской переносится пациентами гораздо комфортнее, чем общая анестезия с применением интубационной трубки.
Наркозный аппарат – легкие пациента во время общей анестезии
После установки данных устройств к Вам подключается специальный дыхательный аппарат (наркозный аппарат, наркозно-дыхательный аппарат), который принимает на себя функцию вашего дыхания. Как только операция закончена и пациент просыпается от наркоза, то устройство, обеспечивающее проходимость дыхательных путей, извлекается. Это, немаловажный этап общей анестезии, называемый экстубацией трахеи, он требует от Вас спокойного эмоционального состояния.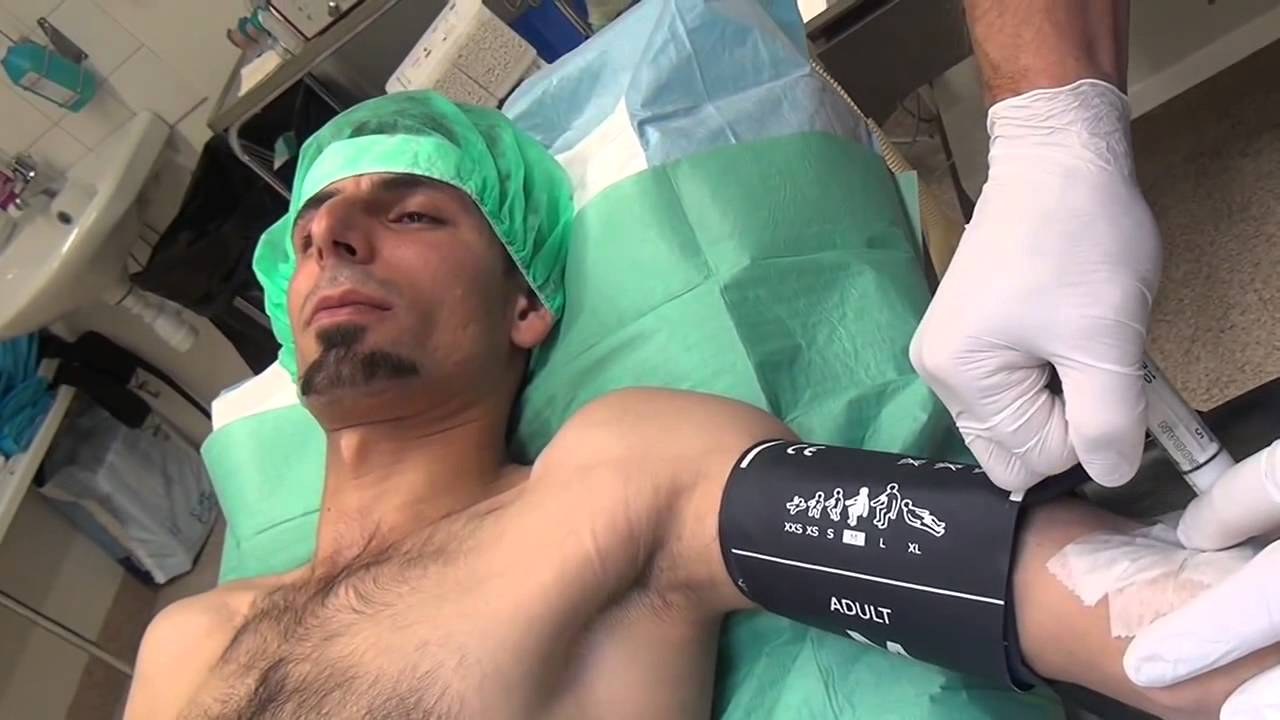 Нахождение устройства для поддержания проходимости дыхательных путей на этапе пробуждения от общего наркоза может вызвать неприятное чувство дискомфорта и першения в горле. Нужно отнестись к этому спокойно, стараться ровно дышать и, самое главное, выполнять все указания Вашего анестезиолога.
Нахождение устройства для поддержания проходимости дыхательных путей на этапе пробуждения от общего наркоза может вызвать неприятное чувство дискомфорта и першения в горле. Нужно отнестись к этому спокойно, стараться ровно дышать и, самое главное, выполнять все указания Вашего анестезиолога.
После окончания общей анестезии Вы можете почувствуете боль в той области тела, где была выполнена операция. Если по приезду в хирургическое отделение Вы еще будите её ощущать, то сообщите об этом медицинскому персоналу – Вам сразу введут обезболивающее лекарство. Проведенная анестезия требует строгого соблюдения определенного режима поведения после операции.
Наиболее частыми последствиями общей анестезии являются тошнота и рвота. Замечено, что чаще всего эти явления бывают у детей, беременных, а также пациентов, страдающих ожирением или диабетом. Реже, после общей анестезии могут встречаться сонливость, боль в горле, охриплость голоса, головная боль, дрожь, чувство боли и усталости в мышцах.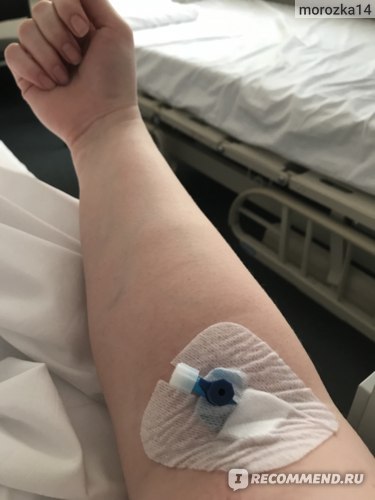 Как правило, все эти неприятные ощущения и последствия общей анестезии проходят в течение 24-48 часов после операции.
Как правило, все эти неприятные ощущения и последствия общей анестезии проходят в течение 24-48 часов после операции.
Принцип действия наркоза // Прозоровский В. Б. ≪ Scisne?
Наркоз — одно из величайших достижений медицины, благодаря которому стала возможна победа над болью в ходе хирургического вмешательства. Без анестезии развитие хирургии до современного уровня было бы просто невозможным. Но хотя наркотизирующие вещества применяют уже более 150 лет, до сих пор нет полного понимания механизмов наркоза. Совершенно разные по химической структуре соединения дают сходный результат: человек теряет чувствительность к боли, а заодно и способность действовать. Этим пользуются не только врачи, но и сотрудники спецслужб. Пример тому — освобождение заложников во время спектакля «Норд-Ост».
Первые попытки
До середины XIX века никакого наркоза не знали и даже не предполагали, что когда-нибудь
станет возможным оперировать так, чтобы больному было безопасно
и небольно, а врачу удобно.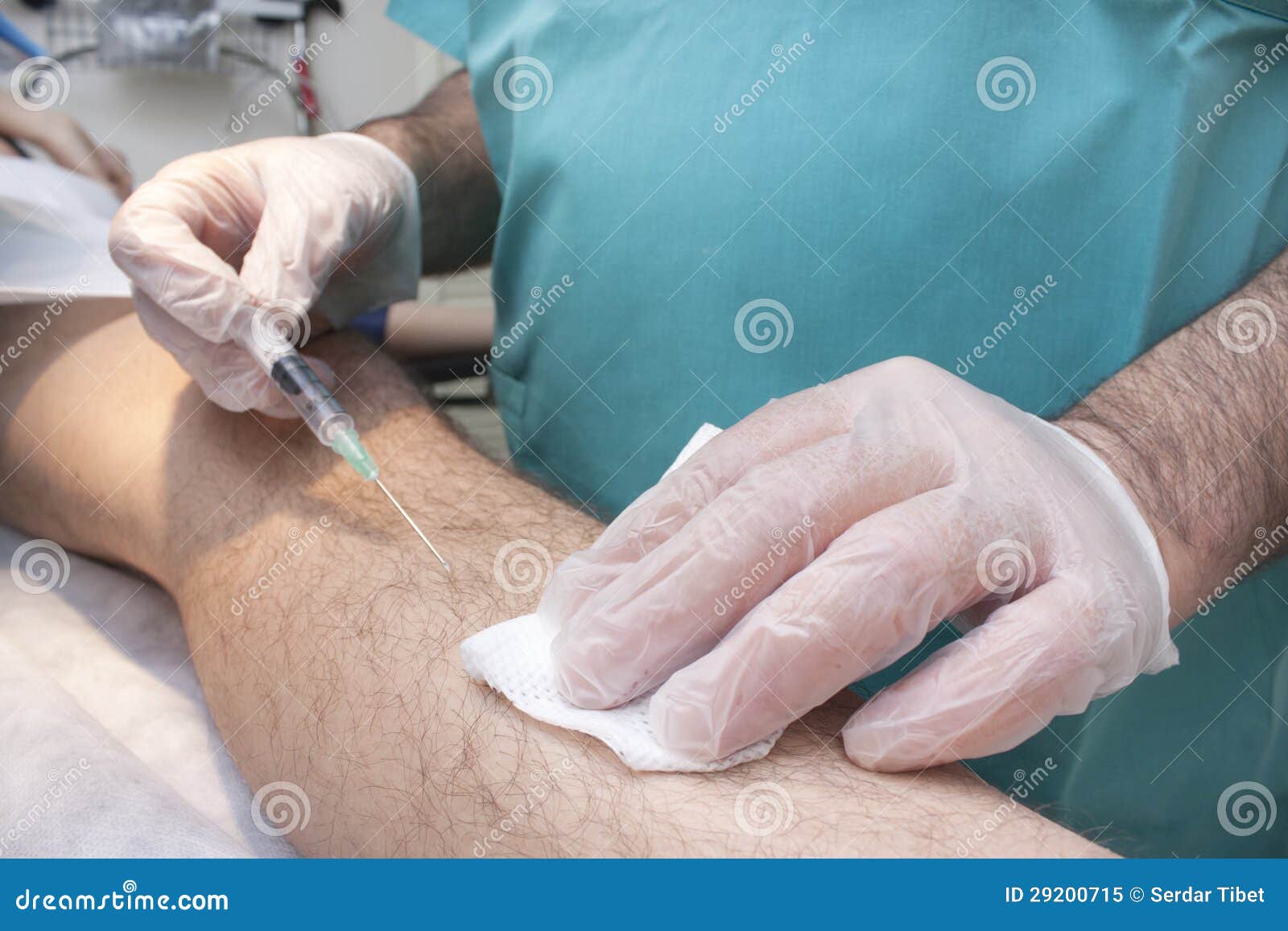 И вдруг открытия посыпались
одно за другим, как спелые груши под ветром. Видимо,
и открытия созрели, и ветер новых идей был силён. Сейчас даже
невозможно установить, кто, собственно, был первооткрывателем.
И вдруг открытия посыпались
одно за другим, как спелые груши под ветром. Видимо,
и открытия созрели, и ветер новых идей был силён. Сейчас даже
невозможно установить, кто, собственно, был первооткрывателем.
На картине американского художника Р. Хинкли изображена первая публичная операция под эфирным наркозом. Её провёл хирург Дж. Уоррен 16 октября 1846 года в г. Бостоне (США). Усыпление больного обеспечил зубной врач У. Мортон, который до этого уже испробовал эфир на своих пациентах. Иллюстрации из журнала «Р. М.» (Германия). |
Официальной
датой начала «наркозной эры» считается 16 октября 1846 года,
когда американский врач Джон Уоррен впервые оперировал больного под
эфирным наркозом. Изобретателями наркоза признаны Уильям Мортон,
по профессии зубной врач, и его учитель, врач и химик
Чарльз Джексон, который и предложил использовать эфир. Однако ещё
в 1780 году английский химик Хэмфри Дэви, производя испытания
закиси азота на себе, написал: «Закись азота, по-видимому,
обладает свойствами уничтожать боль». Но на его слова никто
не обратил внимания. Зубной врач из Коннектикута (США)
Хорас Уэлс попросил своего коллегу Джона Риггса удалить ему больной зуб
во время действия закиси азота, что и было сделано
в 1844 году. Боли он не почувствовал, что
подтолкнуло Уэлса к применению закиси азота в своей практике.
Хотя и нечасто, но закись азота применяют и сегодня,
а эфир почти забыт. Так кто изобретатель?
Но на его слова никто
не обратил внимания. Зубной врач из Коннектикута (США)
Хорас Уэлс попросил своего коллегу Джона Риггса удалить ему больной зуб
во время действия закиси азота, что и было сделано
в 1844 году. Боли он не почувствовал, что
подтолкнуло Уэлса к применению закиси азота в своей практике.
Хотя и нечасто, но закись азота применяют и сегодня,
а эфир почти забыт. Так кто изобретатель?
С эфиром, кстати, тоже не «всё чисто». Описание его получения
путём перегонки смеси серной кислоты с винным спиртом дал ещё
в XVI веке немецкий ботаник и аптекарь Валериус Кордус.
Отсюда произошло и первое название вещества — серный эфир (позднее его стали называть диэтиловым эфиром или просто эфиром).
В начале XVIII века немецкий врач Фридрих Гофман предложил
смесь эфира со спиртом в качестве успокаивающих капель,
названных его именем; их применяли более ста лет. Чистый эфир был
получен лишь в 1796 году Товием Ловицем, работавшим
в Главной аптеке в Петербурге. Наркотизирующее действие эфира
открыл, как это ни странно, английский физик Майкл Фарадей, который
в 1818 году даже опубликовал статью на эту тему.
Умная мысль, как известно, никогда не приходит в единственную голову. Одновременно и независимо друг от друга немецкий химик Юстус Либих и французский аптекарь Эжен Суберан получили новое летучее вещество, которое назвали хлороформом. Никто из них о его наркотизирующем действии не знал. Это установил профессор акушерства Эдинбургского университета Джеймс Симпсон. Не удовлетворённый действием эфира при обезболивании родов, он стал пробовать разные летучие жидкости и, естественно, наткнулся на хлороформ. Уже 15 ноября 1847 хлороформ был применён на практике.
Далее началась настоящая гонка за новыми препаратами
и новыми методами их применения. Все перечисленные средства
были либо газами, либо легко испаряющимися жидкостями, и потому
их вводили через дыхательные пути (в то время через простую маску) —
ингаляционно, то есть путём вдыхания. Такой метод затруднял
операции на лице или в положении больного на животе.
Это привело Николая Ивановича Пирогова к попыткам вводить
наркотические препараты в прямую кишку, то есть
неингаляционно, что, впрочем, имело свои недостатки.
В 1899 году профессор Генрих Дрезер сообщил о создании нового активного снотворного — гедонала, производного уретана. Используя это снотворное, профессор Военно-медицинской академии Николай Павлович Кравков разработал способ наркотизации с предварительным введением медикамента. Сначала больному давали таблетку гедонала, которая обеспечивала глубокий сон, а на его фоне — хлороформ. При этом и наркотизация протекала спокойней, и хлороформа требовалось меньше.
Позднее было предложено введение одного гедонала внутривенно. Первая операция с применением внутривенного наркоза выполнена в 1909 году в кли
Эндотрахеальный наркоз | Все о наркозе и анестезии
Эндотрахеальный наркоз – современный вид обезболивания, эффект которого основан на подаче анестетика через трахею. Проще говоря анестезия через дыхательные пути. Это вид общей анестезии, наиболее полно отвечает требованием современной многокомпонентной/сочетанной анестезии. Так как позволяет использовать различные фармакологические вещества, сугубо селективного(отдельного) вида действия( например мышечные релаксанты и/ или наркотики и гипнотики), но в то же время дополняя и усиливая действия друг друга.
Эндотрахеальный наркоз что это такое
Это последовательная методика при которой: больного погружают в медикаментозный сон, медикаментозно снижают рефлексы и выключают миорелаксантами дыхание и скелетную мускулатуру, после чего анестезиолог вводит в гортань или специальный воздуховод или ларингиальную маску или как в примере ниже- специальную эндотрахеальную трубку. Интубирует трахею.
Эндотрахеальный и интубационный наркоз с развитием науки и высоких технологий, больше не являются абсолютными синонимами. Так как подача ингаляционного анестетика в трахею, может осуществляться не только через интубационную трубку, но и через надгортанный воздуховод или ларингеальную маску. Марлевую маску Эсмарха, пожалуй, можно встретить или на картинке или в музее.
Далее будет говориться об эндотрахеальной анестезии с применением только интубационной трубки.
И благодаря ему возможности хирургов и хирургии тех времен значительно увеличились. Снизилась летальность прежде всего от болевого шока.
А по настоящему расцвет эры эндотрахеального наркоза наступил после 1942 года, с революционным изобретением Г.Гриффита и Э. Джонсона мышечных релаксантов и успешным проведением эдотрахеальной анестезии в Монреале.
Современный эндотрахеальный наркоз
Наиболее полно отвечает понятию адекватной анестезии. Как-то:
Как-то:
-психическое(эмоциональное спокойствие пациента)
-полное и совершенное 100% обезболивание
-блокирование и торможение ненужных патологических реакций организма
-адекватный газообмен и основной обмен и уровень метаболизма организма
-адекватная гемодинамика и в конечном счете транспорт кислорода: доставка, потребление, утилизация.
Не простительным моментом, уважаемый читатель, было бы не упомянуть основные компоненты современной общей анестезии, которые лучше всего представлены на примере эндотрахеальной многокомпонентной анестезии.
Итак:
- Торможение психических реакций и восприятия(сон)
- Аналгезия. Блокада болевых ( афферентных, от операционной раны к головному мозгу) импульсов.
- Гипорефлексия и или/арефлексия(блокада и торможение вегетативных реакции: учащенное сердцебиение(тахикардия) или наоборот медленное(брадикардия), повышенное слюноотделение, или слезотечение(лакримация).
- Миорелаксация-выключение двигательной активности.

- Управление кровообращением
- Контроль обмена газов крови за счет адекватного мониторинга функций внешнего дыхания( проходимость дыхательных путей).
Широкой популярностью эндотрахеальной анестезии связано со следующим.
-Применение мышечных релаксантов, при гарантированной адекватной функции газообмена в условиях поверхностной анестезии и полного обездвиживания, позволяет уменьшить дозу общих анестетиков и их токсическое воздействие на организм.
-Обеспечение проходимости дыхательных путей,вне зависимости от положения больного на операционном столе и области операции, надежная защита от возможного попадания содержимого желудка, особенно при экстренных операциях( Синдром Мельденсона).
-Оптимальные условия для проведения искусственной вентиляции легких, а так же при операциях на одном легком и или в условиях искусственного кровообращения.
Эндотрахеальный наркоз показания и противопоказания, осложнения
- Противопоказания к проводниковой и спинномозговой внутривенной анестезиям.

- Необходимость надежной защиты дыхательных путей.
Больные к полным желудком или с риском регургитации( движению пищи противоположным физиологическому: из желудка в пищевод) и аспирации( попадания желудочного содержимого в дыхательные пути: cиндром Мендельсона). - Вынужденное положение больного на операционном столе, при котором затруднен контроль и мониторинг за проходимостью дыхательных путей: Тренделенбурга, Оверхолта и т.д).
- При операциях на голове, лицевой черепа, шеи. Операции на глотке, полостях носа, в/нижней челюсти, внутреннего уха, глазниц, трахеи, дна полости рта, операции на щитовидной железе.
- При оперативных вмешательствах на средостении, сердце, брюшной полости( средние и верхние этажи, лапарскопические операции).
- Больные в критических состояниях,когда изначально имеются грубые расстройства функций вешнего дыхания и газообмена.
Все виды шоков. - Оперативное вмешательство длительнее 15-20 минут.
- Кровотечения и от слойка плаценты в акушерстве.
 Когда эпидуральную анестезию в родах уже не проведешь.
Когда эпидуральную анестезию в родах уже не проведешь.
Абсолютных противопоказаний не существует. К относительным можно причислить лабараторно доказанная непереносимость средств для общей анестезии, а именно ингаляционных анестетиков. В этом случае, альтернатива тотальная внутривенная анестезия в условиях ИВЛ. Если же нет выраженной необходимости в защите дыхательных путей, регионарная: спинномозговая или проводниковая.
Осложнения эндотрахеального наркоза
Они могут быть крайне трагичны, как и для больного так и для анестезиолога. Неадекватная анестезия больного приводит к рефлекторному и гормональному взрыву, в плоть до остановке сердца.Но это еще пол беды. Вся техника эндотрахеальной анестезии подразумевает установку интубационной трубки в трахею И сделать это необходимо за 30-40 секунд. Не повредив зубы, мягкие ткани, голосовые связки и саму трахею.
Интубация трахеи ответственный и крайне рискованный момент: так как больной не дышит, а в случае неудачной интубации трахеи может случится ряд жизнеугрожающих ситуаций, связанные с вентиляцией дыхательных путей:
-больного можно вентилировать( мешком Амбу, аппаратомИВЛ),но нельзя интубировать.
— больного можно вентилировать, и можно интубировать.
-больного нельзя вентилировать, нельзя инту
Установка устройства для центрального венозного доступа
Как и в главе о торакоцентезе, цель этого краткого обзора — объединить информацию, которая содержится во многих широко распространенных источниках. Основной аудиторией, вероятно, будет руководитель обучения CICM, которому понадобится что-то вроде справочного руководства, чтобы иметь возможность оценить стажера, которому нужно заполнить форму WCA. В качестве альтернативы стажер, выполняющий WCA, может извлечь пользу из библиографии в конце этой главы (но, вероятно, не из самой главы).Предыдущие бумажные опросные листы редко касались этого, но в вопросе 15 из второй статьи 2015 года был задан вопрос о потенциальных осложнениях при установке CVC.
То, что можно назвать «обязательным чтением» по этой теме, состоит из следующих ресурсов, которые сами по себе являются краткими обзорами литературы:
Это 25 и 14 страниц соответственно. Из двух документов, вероятно, лучше сослаться на Руководство ANZICS, но политика здравоохранения штата Новый Южный Уэльс более подробна. Дополнительные ресурсы могут включать платный сундук с сокровищами UpToDate («Обзор центрального венозного доступа»).Бесплатный (и отличный) ресурс, который предлагает прекрасные подробности о фактической технике введения, — это документ Central Venous Access , подготовленный Ригби и др. (Без даты) из Королевского университета в Канаде. Что касается рецензируемой литературы, никто не описывает метод лучше, чем Bannon et al (2011). Хорошие статьи, описывающие вставку PICC, труднее отследить; Доусон и др. (2011) кажется наиболее полным.
Из двух документов, вероятно, лучше сослаться на Руководство ANZICS, но политика здравоохранения штата Новый Южный Уэльс более подробна. Дополнительные ресурсы могут включать платный сундук с сокровищами UpToDate («Обзор центрального венозного доступа»).Бесплатный (и отличный) ресурс, который предлагает прекрасные подробности о фактической технике введения, — это документ Central Venous Access , подготовленный Ригби и др. (Без даты) из Королевского университета в Канаде. Что касается рецензируемой литературы, никто не описывает метод лучше, чем Bannon et al (2011). Хорошие статьи, описывающие вставку PICC, труднее отследить; Доусон и др. (2011) кажется наиболее полным.
Что за чертовщина «центральная» линия
Директива ANZICS определяет центральную линию с точки зрения положения наконечника; «устройство должно заканчиваться в одном из больших сосудов… или в сердце или рядом с ним, чтобы считаться центральной линией ».
Большие суда для целей этого определения также перечислены АНЗИКС:
- легочная артерия
- Верхняя полая вена
- нижняя полая вена
- брахиоцефальные вены
- вены внутренние яремные
- подключичные вены
- Вены наружные подвздошные
- Общие подвздошные вены
- Вены бедренные
В основном определение основано на скорости кровотока, которая является функцией калибра сосуда, определяемого уравнением Хагена-Пуазейля. Пола Марино Книга ICU содержит Таблицу 2.1 (Глава 2, 3-е издание, стр.18), в которой перечислены скорости кровотока через различные центральные вены, хотя и без какой-либо ссылки на то, откуда он получил эти числа (предположительно, он измерил это сам). Значения этой таблицы воспроизводятся ниже:
Пола Марино Книга ICU содержит Таблицу 2.1 (Глава 2, 3-е издание, стр.18), в которой перечислены скорости кровотока через различные центральные вены, хотя и без какой-либо ссылки на то, откуда он получил эти числа (предположительно, он измерил это сам). Значения этой таблицы воспроизводятся ниже:
| Жила | Расход |
| Верхняя полая вена | 1800-2000 мл / мин |
| Нижняя полая вена | 1200-2000 мл / мин |
| Бедренная вена | 700-1100 мл / мин |
| Внутренняя яремная венец | 500-1400 мл / мин |
| Подключичная вена | 350-800 мл / мин |
Показания к центральному венозному доступу
Есть только несколько веских причин для установки устройства для центрального венозного доступа:
- IV доступ
- Настой раздражающих веществ
- Мониторинг ЦВД
- Расширенный гемодинамический мониторинг (PICCO, катетер PA)
- Мониторинг центральной венозной оксигенации
К расширенным показаниям также относятся:
- Неадекватный доступ к периферии
- Экстракорпоральные методы лечения (ЭКМО, CRRT)
- Размещение фильтра IVC
- Венозное стентирование
- Трансвенозная стимуляция
- Тромболизис под контролем катетера
- Повторный забор крови
Противопоказания к центральному венозному доступу
Общие противопоказания к установке ЦВК на любом участке включают:
- Закупорка вены (напр.
 сгусток)
сгусток) - Стеноз вены
- ВЧД повышенный (линия IJ)
- Коагулопатия тяжелая
- Дыхательная недостаточность с высоким FiO 2
- Загрязненный участок
- Травмированный участок (например, перелом ключицы и подключичная линия)
- Сгоревший участок
- Не склонный к сотрудничеству пациент в сознании
- Абсолютных противопоказаний нет
На разных участках могут быть изобретены другие противопоказания, но все они подпадают под категории «сломана или деформирована какая-то кость рядом с участком» или «сам участок инфицирован».Например, ранее перелом ключицы или тяжелый кифоз с вращением вперед o
СПИНАЛЬНАЯ АНЕСТЕЗИЯ Доктор Джайшри Богра Депт. анестезиологии
Презентация на тему: «СПИНАЛЬНАЯ АНЕСТЕЗИЯ Д-р Джайшри Богра, отделение анестезиологии» — стенограмма презентации:
1 СПИНАЛЬНАЯ АНЕСТЕЗИЯ Dr. Jaishri Bogra Deptt. анестезиологии
Jaishri Bogra Deptt. анестезиологии
Медицинский университет короля Георга, Лакхнау
2 ОПРЕДЕЛЕНИЕ РЕГИОНАЛЬНОЙ АНЕСТЕЗИИ
Местный анестетик, применяемый вокруг периферического нерва в любой точке по длине нерва (от спинного мозга) — уменьшение или предотвращение передачи импульсов Отсутствие угнетения ЦНС; с сознанием пациента. Региональные методы анестезии подразделяются на следующие категории: Спинальная анестезия и эпидуральная блокада периферических нервов.
3 Преимущества спинальной анестезии
1.Стоимость 2. Удовлетворенность пациентов 3. Респираторные заболевания 4. Проходимость дыхательных путей 5. Пациенты с диабетом 6. Пациенты пожилого возраста 7. Расслабление мышц 8. Потеря крови во время операции меньше 9. Послеоперационное обезболивание
4 Продолжение… Полная и полная анестезия
Длительная блокада: безболезненно после операции Альтернатива ГА для некоторых пациентов с низким риском, особенно: затрудненные дыхательные пути Заболевания дыхательных путей Суженный кишечник Подходит для определенных хирургических процедур Подходит для некоторых хирургических процедур
5
Показания к субарахноидальной блокаде СА могут использоваться для проведения хирургической анестезии при всех процедурах, проводимых на нижней половине тела. Показания включают операции на нижней конечности, тазу, половых органах и промежности, а также большинство урологических процедур. Может использоваться для обезболивания (интратекальный опоид)
Показания включают операции на нижней конечности, тазу, половых органах и промежности, а также большинство урологических процедур. Может использоваться для обезболивания (интратекальный опоид)
6 Дерматомы Уровень дерматомы Поверхность Ориентир C8 Мизинец T1, T2
Внутренняя поверхность руки T4 Линия соска, корень лопатки T7 Нижний край лопатки, кончик мечевидного отростка T10 Пупок от L2 до L3 Передняя часть бедра S1 Пятка дерматом
7 АНАТОМИЯ ПОВЕРХНОСТИ Анатомические ориентиры для определения уровней позвонков. между ягодичными щелями над копчиком
8 Спинной мозг простирается от большого затылочного отверстия до
Взрослый: нижняя граница L1 в / верхняя граница L2 Младенцы / дети: L3 Длина около 45 см. Дураматер, субарахноидальное пространство и субдуральное пространство: S2 у взрослых (S3 у детей) S . С дает 31 пару спинномозговых нервов. Расширение пиаматера, FILUM TERMINALE проникает в твердую мозговую оболочку и прикрепляет терминальный конец спинного мозга [conus medullaris] к надкостнице копчика.
С дает 31 пару спинномозговых нервов. Расширение пиаматера, FILUM TERMINALE проникает в твердую мозговую оболочку и прикрепляет терминальный конец спинного мозга [conus medullaris] к надкостнице копчика.
10 Важные факты Волокно-ускоритель сердечной деятельности: T1-T4 (брадикардия и ↓ сократимость) Вазомоторное волокно: T5-L1 (определение вазомоторного тонуса) (расширение сосудов при блокаде) Симпатический отток возникает из T5-L1 (блокада ↑ тонуса блуждающего нерва, тонкая кишка с активной перистальтикой. ) Наиболее зависимая часть в положении лежа на спине — Т4-Т8 (имп.Для гипербарического раствора)
Анестезия: MedlinePlus
Пропустить навигацию Национальная медицинская библиотека США Меню- Темы о здоровье
- Лекарства и добавки
- Генетика
- Медицинские тесты
- Видео и инструменты
- О MedlinePlus
Искать в MedlinePlus
ИДТИ
- О MedlinePlus
- Что нового
- Карта сайта
- Служба поддержки клиентов
- Темы о здоровье
- Лекарства и добавки
- Генетика
- Медицинские тесты
- Видео и инструменты
Анестезия
URL этой страницы: https: // medlineplus. gov / anesthesia.html
На этой странице
gov / anesthesia.html
На этой страницеОсновы
- Резюме
- Начните здесь
- Лечение и терапия
Узнать больше
- Связанные вопросы
- Особенности
Смотрите, играйте и учитесь
- Ссылки отсутствуют
Исследования
- Клинические испытания
- Журнальная статья
ресурсов
- Ссылки отсутствуют
Для вас

 Вещество вводят в субарахноидальное пространство спинного мозга, под твёрдую оболочку. При введении препарата происходит полное мышечное расслабление и потеря болевой чувствительности нижней части тела. Нижними конечностями человек пошевелить не может. При неправильно проведеной процедуре возможны негативные последствия.
Вещество вводят в субарахноидальное пространство спинного мозга, под твёрдую оболочку. При введении препарата происходит полное мышечное расслабление и потеря болевой чувствительности нижней части тела. Нижними конечностями человек пошевелить не может. При неправильно проведеной процедуре возможны негативные последствия. Все рефлексы затормаживаются, и пациент с трудом отвечает на вопросы. Стадия длится от 3 до 5 минут. Возможно проводить быстрые вмешательства (вскрытие абсцессов и флегмона), а также проводят диагностические процедуры.
Все рефлексы затормаживаются, и пациент с трудом отвечает на вопросы. Стадия длится от 3 до 5 минут. Возможно проводить быстрые вмешательства (вскрытие абсцессов и флегмона), а также проводят диагностические процедуры.
 Когда эпидуральную анестезию в родах уже не проведешь.
Когда эпидуральную анестезию в родах уже не проведешь. сгусток)
сгусток)